Praticien Hospitalier : Dr Lorraine LABRÉGERE
- Cadre de santé : Mme Laura GOBERT - 01.64.92.95.21
- Secrétariat - 01.64.92.92.87
- Psychologue: Mme Laurence HAURY
Lorsque le savoir médical se trouve confronté à ses limites dans la prise en charge d’une personne atteinte d’une maladie grave, alors une nouvelle orientation de continuité de soins est nécessaire : la démarche palliative.
Les fondements organisationnels d’une activité palliative intégrée aux pratiques de tout professionnel de santé ont été précisés dans la circulaire DHOS/02 n° 3 du 05 mai 2004 relative à la diffusion du guide de bonnes pratiques d’une démarche palliative en établissements de santé. Cette pratique palliative doit être mise en place dans toutes les unités de soins des établissements publics et privés, MCO, SSR et USLD mais aussi les EHPAD, à domicile car elle permettra une amélioration des pratiques de la prise en charge globale des patients et des proches.
Selon la SFAP (Société Française d’Accompagnement et de soins Palliatifs), « les soins palliatifs sont des soins actifs délivrés dans une approche globale de la personne atteinte d’une maladie grave, évolutive ou terminale. L’objectif des soins palliatifs est de soulager les douleurs physiques et les autres symptômes, mais aussi de prendre en compte la souffrance psychologique, sociale et spirituelle. Les soins palliatifs et l’accompagnement sont pluridisciplinaires. Ils s’adressent au malade en tant que personne, à sa famille et à ses proches, à domicile ou en institution. La formation et le soutien des soignants et des bénévoles font partie de cette démarche … ».
Le but est d’apporter une certaine qualité de vie. On ne rentre pas dans une unité de soins palliatifs «seulement» pour y mourir. Certains patients retournent à domicile ou en institution lorsque les symptômes difficiles se trouvent contrôlés par la réadaptation de leur traitement.
Et à Arpajon, comment ça marche ?
Au centre hospitalier d’Arpajon, depuis 1993, sous l’impulsion du Dr Philippe Barboux et du Dr Mohamed Tall, la démarche de soins palliatifs fait partie du projet d’établissement. Cette démarche a débuté par la formation de médecins et de soignants, puis la création de 4 lits de soins palliatifs intégrés dans le service de gériatrie du Dr Philippe Barboux. C’est en janvier 2009 qu’une unité de soins palliatifs (USP) de 10 lits prend son autonomie sous la responsabilité du Dr Mohamed Tall.
L’équipe travaille en lien avec les réseaux de soins palliatifs à domicile SPES et NEPALE afin de faciliter le retour et la prise en charge de certains patients à domicile. Le service travaille en étroite collaboration avec d’autres établissements environnants : Hôpital d’Etampes, Hôpital de Dourdan, Hôpital de Longjumeau, Centre Hospitalier Sud-Francilien, Institut Gustave Roussy (IGR) …
Les patients en fin de vie nécessitent une prise en charge pluridisciplinaire qui nécessite parfois l’intervention d’autres spécialités : stomathérapeute, ORL, chirurgie … « Chaque membre de l’équipe joue sa partition » et la force du service repose sur le respect du travail de chacun. L’équipe a également un rôle de formation : l’unité est un lieu de stage pour les soignants d’autres hôpitaux environnants et les étudiants. Les membres de l’équipe dispensent l’enseignement du module optionnel « Soins palliatifs » des IFSI de l’Essonne et interviennent à l’IFAS de l’hôpital d’Arpajon.
Un livre d’or est à disposition dans le service et chaque personne extérieure peut ainsi s’exprimer.
Des bénévoles soutiennent également les familles et les patients.
Votre arrivée dans le service
A chaque demande d’admission (fiche de demande CORPALIF), l’équipe propose un entretien de pré admission à l’entourage. Le but est de faire connaissance avec les proches, de présenter l’équipe et le fonctionnement du service, de connaître les attentes de chacun et d’anticiper les questionnements éthiques.
Venant d’un autre service de l’hôpital, vous n’aurez aucune formalité à accomplir.
Venant de l’extérieur, l’un de vos proches devra passer à l’accueil administratif muni de vos cartes de sécurité sociale et de mutuelle.
L'unité de soins
L’unité dispose de :
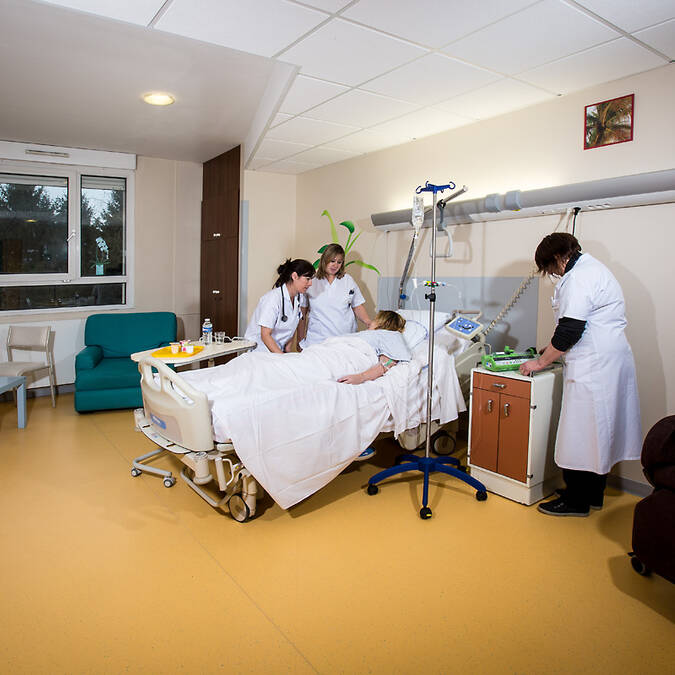
10 chambres individuelles équipées de salles de bains avec douche, toilettes, lavabo, d’un chevet réfrigéré et possibilité d’un lit accompagnant.
Certaines chambres sont dotées de télévisions financées par l’association SIRENA.
Chaque lit est équipé d’un matelas anti-escarre.
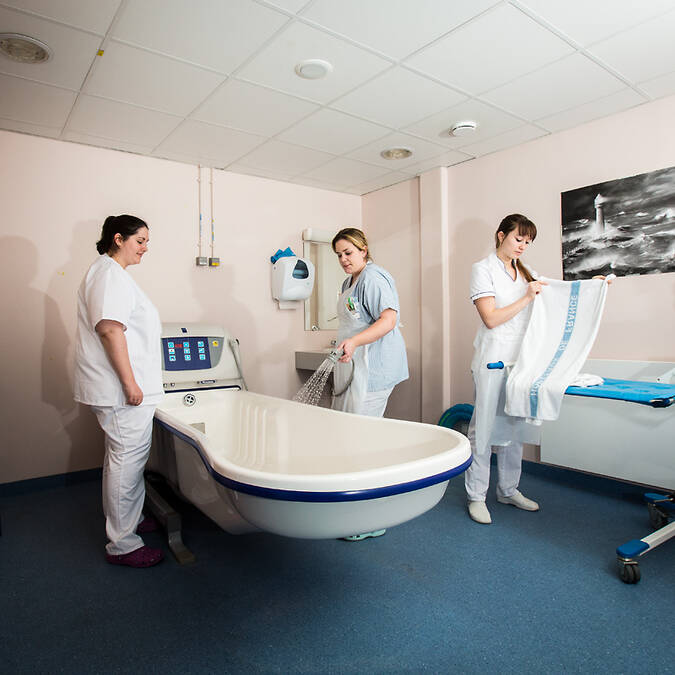
Une salle de bain avec baignoire thérapeutique à ultrasons et musicothérapie (musique choisie par le patient).
Un studio est à la disposition de votre entourage (contactez le cadre de santé de l’unité ou l’équipe soignante).
La prise en charge médicale et soignante
L’équipe soignante est composée d’un cadre de santé, d’infirmières et d’aides soignantes formées à l’accompagnement de fin de vie, d’une psychologue, d’une kinésithérapeute, d’une assistante sociale (01 64 92 95 35), d’une secrétaire (01 64 92 92 87).
Votre séjour parmi nous
Les repas sont pris aux horaires habituels de l’hôpital, un aménagement peut être effectué en fonction de votre état. Vous bénéficierez d’un goûter servi dans l’après midi. Vous avez la possibilité d’apporter des boissons, desserts, petits plats… (Chevets réfrigérés et réfrigérateur dans le studio.) Une commande de repas accompagnant peut être effectuée pour vos proches : il suffit pour cela de vous adresser à l’équipe soignante.
Le linge : n’oubliez pas d’apporter votre nécessaire de toilette et votre linge personnel, il sera entretenu par vos proches.
Les visites : Les heures de visite restent libres et à la convenance des accompagnants, les enfants sont autorisés ainsi que les animaux de compagnie du patient. Les familles ont la possibilité de dormir sur place soit dans la chambre de leur proche dans un lit accompagnant (fauteuils convertibles), soit dans le studio des familles.
Des services vous sont également proposés mais restent à votre charge :
- coiffeur (une fois par semaine le mardi),
- pédicure à la demande,
- Une ligne téléphonique peut être ouverte auprès de la cafétéria de l'hôpital central près du bureau des admissions ("Café et compagnie"),
- Possibilité de mettre à votre disposition un téléviseur gratuitement dans la mesure des disponibilités.
Pendant le séjour du patient, l’équipe veille à améliorer sa qualité de vie en respectant son rythme.
Le médecin rencontre les familles à la demande.
L'équipe mobile de soins palliatifs / Douleur
L’EMSPD exerce un rôle de conseil, de soutien et de formation auprès des équipes confrontées à des difficultés dans l’accompagnement des personnes en fin de vie et la prise en charge de la douleur.
Depuis le dernier trimestre 2010, l’équipe se compose d’un médecin, d’un cadre de santé, d’une infirmière et d’une psychologue. Des réunions interdisciplinaires de réflexion sont réalisées sur la prise en charge des patients.
5 principes de fonctionnement :
- Intervention seulement si accord du médecin référent du patient,
- Non substitution à l’équipe (pas de prescription et pas de soins),
- Intervention auprès des malades, de leur entourage et des soignants,
- Intervention en équipe pluridisciplinaire,
- Après son passage, l’équipe Mobile laisse des transmissions et des propositions.
L’EMSPD est joignable du lundi au vendredi de 9 h à 17 h ou par mail (emspd@ch-arpajon.fr).
Rôle infirmier en soins palliatifs
L’infirmière participe en collaboration avec les médecins et la psychologue aux entretiens de pré admission des patients. L’objectif est de rencontrer les familles et de connaître les problématiques du patient et de son entourage avant son arrivée dans l’unité. Leurs soins relèvent de tous types de pathologies et de ce fait sont techniques et spécifiques. Elles doivent s’adapter aux situations aigues. (Hémorragies, détresse respiratoire, angoisse majeure). L’observation et la perception de l’autre sont primordiales. L’approche relationnelle tient une grande place dans leur activité quotidienne. Elles doivent être à l’écoute du patient et soutenir les familles.
Ne jamais être dans le jugement et s’adapter à la singularité des prises en charge, des coutumes et des croyances.
La prise en charge de la douleur est une priorité, douleur physique mais aussi psychologique. La douleur est toujours tracée et évaluée. La mise en place et les modifications des traitements sont discutées et réévalués lors des staffs bi quotidiens. Ces réunions sont indispensables pour une cohésion dans les prises en charge des patients et des familles. Elles sont confrontées aux signes d’agonie et à la mort.
Ces états peuvent fragiliser les soignants, c’est pourquoi le groupe de parole avec un psychologue extérieur est essentiel.
Toutes les prises en charge se font dans un climat de calme et de sérénité propice aux patients et aux soignants.
Rôle du psychologue en unité de soins palliatifs ou en équipe mobile de soins palliatifs
Pour obtenir des informations supplémentaires à ce sujet, n'hésiter pas à télécharger les brochures mise à votre disposition ci-dessous.